1.概説
1)分類;前立腺の腫瘍性疾患はつぎの二つ。
良性腫瘍(前立腺肥大)
悪性腫瘍(前立腺癌)
似た様な名前だがまるっきり違う。
2)疫学:
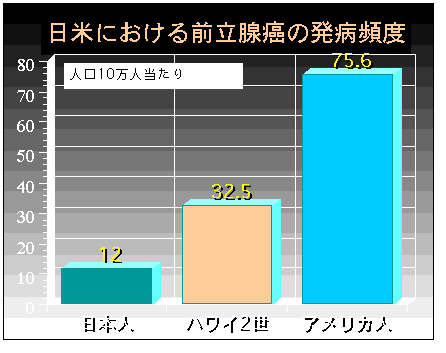
(1)日本人<ハワイ在住日本人二世<アメリカ人の順に多い
(アメリカでは男性で一番、日本の胃癌と同じ頻度)
(2)頻度は年令と相関(おもに60才以上、70才以上が80%)
(3)欧米式の食事が問題。2010年には今の4倍の患者になる。
3)発生:外腺(前立腺癌)内腺(前立腺肥大症)
4)病理:
(1)組織学的悪性度:異型度(grade),分化度(differentiation)
(2)拡がり:病期、stage, TNM
予後の判断に悪性度と病気が重要。
2.症状
1)尿路の症状:排尿困難、血尿、会陰部不快感
2)上部尿路通過障害による症状:水腎症、尿毒症
3)転移による症状:骨疼痛、神経症状(麻痺)
4)検診 ---超音波、触診(人間ドック)
5)前立腺肥大症の手術標本ーー偶発癌incidental ca.
3.検査
1)直腸診(大きさ、硬さ、辺縁や表面の状態)
2)マーカー: 前立腺抗原(PA)
3)画像診断--超音波診断(US)、MRI,骨シンチグラム
4)内視鏡
5)生検:針生検、穿刺細胞診
*最もいい組み合わせは直腸診、マーカー、超音波検査
4.鑑別診断
1)前立腺肥大症(別項)
2)前立腺炎(発熱、年令、触診時圧痛)
3)前立腺結石(単純Xp)
*直腸診、マーカー、超音波検査で90%以上鑑別可能。
5.治療
1)手術:前立腺全摘除術 radical prostatectomy
(被膜下前立腺摘除術は前立腺肥大症の手術法)
2)内分泌療法(抗男性ホルモン療法)
去勢術、エストロゲン、アンチアンドロゲン、LHRH analog
3)放射線療法:外照射、内照射
6.予後
予後の判断には細胞の悪性度と拡がりが重要。
転移がなけれが90%は完全に治癒する。

はじめに
欧米の男性と本邦では前立腺癌による死亡率に大きな隔たりがあり、その原因として食生活を含めた欧米風の生活様式が指摘されていた。逆にいえば、すべてが欧米風の生活様式に移行しつつある日本の現在を考えると、近い将来に前立腺癌による死亡率も欧米レベルになると考えて不思議ではない。
平山博士らの予測では2015年に我が国の前立腺癌による死亡者数は現在の4倍になると計算され、その予想増加率はすべての癌のトップである。
前立腺癌の早期発見

アメリカでの国をあげての取り組みが効を奏し、この10年間に前立腺癌の早期発見に向けての診断技術は飛躍的に向上した。その最たる理由は前立腺腫瘍マーカー(PAまたはPSA)の普及である。
従来は排尿症状を訴えて泌尿器科外来を受診する患者に、専門医が肛門からの触診でしか前立腺の早期癌を見つけることができなかった。最近では読影や触診などの特殊技術を用いなくとも1ccの血清があれば診断できる。これを血清腫瘍マーカーと呼び、人間ドックや集団検診でたくさんの早期癌が見つかるようになった。
発見される癌のなかには肛門の触診では全くわからない癌(TAX癌)も多く含まれ、その発見には経直腸的超音波診断装置と多所針生検が効を奏している。生検(組織を採取)は解剖学的に癌の発生頻度が高い場所に設定され、通常4-6箇所から組織が採取される。TAX癌を含めた局在癌の早期発見は、日本における前立腺癌に対する泌尿器科医の取り組み方を欧米並に変えたと言って過言ではない。
治療適応症例の変遷
一般的に癌の治療は局在癌が根治的治療で進行癌のほとんどは姑息的治療になる。根治的治療は癌を体内から100%除去することを目的にした治療で、主に手術的治療である。姑息的治療は癌をすべて取り除くことが出来ないとき、患者さんの症状を軽くするために行われる治療である。
前立腺癌も例外ではなく局在癌だけが根治的治療の対象になり、転移癌への完全治癒を目的とする治療は未だ確立されていない。前者は前立腺全摘出術、後者は内分泌治療に代表される。従来は発見される前立腺癌の80%以上が転移を有するの進行癌に属するもので、治療の選択肢は大部分が内分泌療法であった。この10年間の各種診断技術の向上により根治的治療が可能な局在癌が増加した。その結果、本邦においても従来姑息的治療一辺倒だった治療サイドの意識を大きく変え、前立腺全摘出術の選択肢が一躍拡大した。
前立腺全摘手術
癌の局所療法としては外科的手術による病巣の完全摘出に勝るものはない。前立腺癌も例外ではなく、内線と外線を含めた前立腺組織、前立腺尿道部および精嚢腺に骨盤内リンパ節郭清を加えた全摘出術よる病巣の完全除去が最も確実に根治性の得られる治療法である。なお、前立腺肥大症におこなわれる前立腺摘出術はこのうち肥大した内線のみを核出する手術で、方法がちがう。
従来の前立腺全摘出術は手術手技の難しさによる出血の多さに加え、術後の合併症としての尿失禁や性機能障害など患者の手術後の生活を考えるとその選択には消極的にならざるを得ない背景があった。また日本では、手術の対象になる局在癌の頻度が少なく、医者が手術手技を習熟するにも場がなかった。しかし、1980年台に入って状況は一転した。
1979年Walshらのグループは前立腺とその周囲骨盤腔内臓器の詳細な解剖学的検索から、血管系の手術処理を工夫することにより術中出血を劇的に軽減した。勃起神経の温存により性機能の維持を可能にする方法も発表した。また、尿道活約筋近傍のこれらの神経、血管走行の熟知は術後尿失禁の防止にも役立ち、前立腺癌の根治的手術をめぐるQOL
の問題を解決することになった。
ほぼ時期を同じくしてStaymeyらのグループは前立腺の内部構造に関する解剖学的解析と前立腺癌の手術摘出標本から得られた微小癌巣との詳細な照合により、癌の好発部位や進展形式に関する多くの成果を報告した。これらの一連の仕事は超音波検査を主とする画像診断法や腫瘍マーカーとの関連性にまで言及し、前立腺癌の生物学的解析に基づく詳細な診断基準を確立した。さらに彼らは微小癌巣の組織型、容積および治療予後にまで言及し、前立腺全摘出術の適応を明らかにしている。
以上のアメリカの二つのグループによる業績は解剖学者、病理学者らの基礎グループおよび泌尿器科医、放射線医らの臨床グループをそれぞれまとめあげて為しえた見事なプロジェクトである。
今や前立腺全摘出術全盛の感があるが、ここで忘れてはならないのが前立腺癌の自然死である。従来、前立腺癌は年令とともに増加する癌で、他の臓器の癌に比べて成長速度が遅く、剖検で発見される率が高い。早期癌に対する早期治療が必ずしも延命効果を得るとは限らず、すぐに手を付けなければいけない癌なのか、watch
and seeの可否をめぐってアメリカとヨーロッパで大掛かりな臨床トライアルが進行中である。
前立腺癌の内分泌療法
1941年Hugginsが除睾術もしくは女性ホルモンの投与により、前立腺癌が著明に縮小することを報告し、癌治療法の新しい選択肢としてのホルモン療法を見い出した。彼はこの発見によりノーベル賞を得ている。以後、本法は前立腺癌の治療法の主流として位置づけられ今日に至っている。内分泌療法は主に進行癌を対象とし、排尿障害や全身の骨痛など臨床症状の改善に驚くほどの効果を発揮する。腫瘍マーカーの正常化も70%近い症例に観察される。
内分泌療法の癌細胞に対する効果を実際の癌組織像でみると殺細胞的(cytotoxic)ではなく静細胞的(cytostatic)様相を呈している。癌細胞は死に至るのではなく、抑え込まれている。時間の経過と共に、これがホルモン抵抗性癌となり臨床的に再燃癌になる。前立腺癌における内分泌療法を姑息的治療から脱皮させるにはこの再燃を抑える工夫が必要である。最近の分子生物学的手法を取り込んだ癌の内分泌療法に関する研究は、一歩一歩この壁を崩しつつあり、殺細胞的にならずとも癌となかよくして天寿をまっとうできる内分泌治療法の出現も近いと思われる。
内分泌療法の具体的手段としては除睾術や女性ホルモン剤の投与に続いてアンチアンドロゲン剤、LH-RHアナログ等が開発された。前立腺細胞において男性ホルモンの作用を阻害し細胞の機能を喪失させるには以下のルートの遮断が考えられる。1)視床下部ー脳下垂体前葉ー精巣間質のライデイッヒ細胞に至る刺激系、2)視床下部ー副腎皮質にいたる刺激系、3)睾丸(95%)もしくは副腎(5%)における男性ホルモンの生成、4)前立腺細胞におけるテストステロンの活性化と受容体への結合。
実際の治療では以下の場所がターゲットになっている。1)脳下垂体前葉におけるLH-RH(luteininzing
hormone releasing hormone)結合部位;LH-RHアナログ剤、女性ホルモン、2)ライデイッヒ細胞;除睾術、3)テストステロン活性化の阻害;抗男性ホルモン剤、4)男性ホルモン受容体;抗男性ホルモン剤。
女性ホルモン剤の投与では心血管系の合併症が問題となり、癌病巣の縮小による延命効果も致死的合併症で打ち消されるという有名な報告が1961年に出た。最近ではこれに変わるものとしてLH-RHアナログ剤が使われている。本剤は心血管系に影響することなく血中のテストステロンを除睾術レベルまで下げることができる画期的な薬剤である。しかし、定期的な薬剤の補充(月1回)とコスト高が今後の課題である。
Total androgen block(TAB)
前立腺癌のホルモン感受性と再燃に関して、最近、二つの仮説が登場した。Labrie(1983)らは個々の前立腺癌細胞の増殖には段階的なアンドロゲン依存性があり、少量のアンドロゲン存在下で生き残った細胞は非依存性細胞に変異するという。この理論は環境順応モデルと呼ばれ、癌の再燃を抑えるには少量のアンドロゲンの存在下で生存する癌細胞をさらにたたいて、完全にアンドロゲンを遮断する必要がある(total
androgen block,TAB)とする。さらに彼らは、本来血清中にある5%の副腎由来のアンドロゲンが前立腺細胞内で活性化されると40%の効力を発揮する可能性を示唆している(1992)。これに対して
Isaacs(1987)らはクローン選択モデルを提唱した。前立腺癌細胞には内分泌治療を始める前から、ホルモン依存性細胞と非依存性細胞が混在し、非依存性癌の増殖を抑制するには細胞毒性を有する化学療法の併用が必要と説く。
Labrie らの説に基づき、TABの臨床応用としてLH-RHアナログとアンチアンドロゲン剤の併用療法が試みられている。現在のところ、TABによる効果が期待できる報告も出ているが、疑問視するデータも少なくない。諸手をあげて追従するには今しばらくの追試が必要である。
Isaacsの説に基づいて内分泌療法と化学療法の併用も数多く試されたが、有用なプロトコールはない。
術前内分泌療法
ホルモン療法が前立腺癌に真に有効であるとすれば、局所の浸潤癌に術前投与して根治手術の適応を拡大することができるはずである。いわゆるdown
stagingの効果であるが、この点については未だに議論が多く定説がない。この最たる障壁が局所浸潤癌の術前診断clinical
stagingの不正確さにある。腫瘍マーカーや画像診断により腫瘍体積が著明に改善しても、手術摘出標本の組織所見に変化が見られない症例が多い。内分泌療法の術前投与効果は評価するためには、手術標本の病理組織学的効果を適確に術前判定する方法が必要である。
再燃癌への試み
市販の抗癌剤の単独、もしくは併用による全身投与にみるべき効果のある薬剤はない。局所の疼痛や通過障害に対症療法として放射線治療や選択的動脈内注入法が試みられているが、根治性はない。欧米の臨床治験の段階でスラミンやストロンチウム製剤の全身投与が報告されているが、投与の安全性に関して未解決の点も多い。他の多くの癌と同様に局所のコントロールから逸脱した癌
にはこれといった選択肢はみあたらないのが現状である。
まとめ
前立腺癌の最近の進歩は早期診断技術の飛躍的進歩と、解剖学的アプローチの見直しによる手術手技の改良で、前立腺全摘手術は術後合併症の少ない安全な手術としての地位を築いた。一方、内分泌療法に関しては除睾術に変わる薬剤の開発が続くものの今一歩のbreake
throughがない。しかし、癌のホルモン依存性に関しては分子生物学を駆使した基礎研究による成果が着実に得られており、臨床的成果が得られる日もそう遠くないと思われる。

ホームページへ戻る

